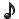آیابرای باردارشدن-بعدازآمیزش نیازی به بالابردن پاهاهست؟
ضخامت آندومتر(لایه پوشاننده رحم) در حالت عادی ، ۱ تا ۴ میلی متر است که با شروع دوره فولیکولاسیون ضخامت بیشتر می شود تا ۳۰ میلی متر خواهد رسید و تا انتهای فاز لوتئال در همین حد باقی می ماند اما با شروع خونریزی ناگهان دیواره رحم فرو میریزد و به همان ۱ تا ۴ میلی متر خواهد رسید.درهفته چهارم ضخامت رحم تا ۱۴ می رسد
«فولیکول» یعنی تخمک آزادنشده ازتخمدان،سایز مناسب برای بارداری تقریباً ۱۸میلیمتراست.


برای افزایش شانس بارداری نیازی به دراز کشیدن در تخت یا انجام این حرکات بعد از نزدیکی جنسی نیست. چون بعد از تخلیۀ اسپرم، مخاط موجود در واژن و دهانۀ رحم که چسبنده است، اسپرم را احاطه میکند و اسپرم در این مایع شروع به شنا کردن به سمت لولههای رحم میکند. در هر بار انزال، میلیونها اسپرم وارد واژن و دهانۀ رحم می شود و اگر مقداری از مایع از واژن خارج شود، هیچ مشکلی وجود نخواهد داشت. بلند شدن شما بعد از نزدیکی جنسی هیچ تأثیری در باردار شدن نخواهد داشت. اما بهتر است کمی بعد از رابطۀ جنسی در جای خود"خوابگاه" بمانید. حدود ۱۵ تا ۳۰ دقیقه صبر کنید تا آرامش کافی پیدا کنید. نیازی به حرکت دادن پاها در هوا نیست، فقط به پشت بخوابید و کمی استراحت کنید.
ترشح منی ازواژن"نشت منی" بعدازآمیزش-دربارداری مشکل ایجادمی کند؟
نشت کردن بخشی از مایع منی مرد از واژن زن بعد از رابطۀ جنسیای که برای باردار شدن انجام شده، طبیعی است. این امر معمولاً زمانی رخ میدهد که انزال به اندازۀ کافی باشد. در حقیقت نشت مایع منی به معنی وجود میزان کافی از آن در واژن زن است.
کمتر از پنج درصد از مایع منی اسپرم است و بیش از ۹۵ درصد آن از سایر مایعات ساخته شده است.
اگر انزال هنگام دخول کامل صورت گرفته باشد، دیگر نباید نگران نشت مایع منی از واژن باشید، زیرا مقدار کافی از اسپرم خودش را به مخاط دهانۀ رحم رسانده است. اگر بعد از رابطۀ جنسی به مدت ۱۵ تا ۲۰ دقیقه به پشت دراز بکشید و باسن خود را کمی بالا آوردید، در این صورت نشت مایع منی را حس نخواهید کرد و نگرانی شما نیز کم میشود.
اندازه فولیکول برای بارداری چقدر باید باشدوقطراندومتر؟
فولیکول ساختار عملکردی است که بخشی از تخمدانها را تشکیل میدهد و تخمک سلولی است که از دیواره داخلی فولیکول بصورت منظم و در سیکل قاعدگی بالغ میشود . علاوه برآن فولیکول دارای سلول های دیگری هم هست که استروژن لازم برای بالغ شدن تخمک را آزاد می کند

فولیکول های تخمدانی محل ذخیره تخمک ها هستند و هورمون های جنسی زنانه مانند پروژسترون و استروژن را تولید می کنند. فولیکول ها در هرسیکل یک تخمک را بالغ می کنند که قدرت باروری داشته باشد.
در نیمه اول سیکل قاعدگی، یک کیست کوچک که فولیکول نامیده میشود در یکی از تخمدانهای زن شروع به رشد می کند. بافت احاطه کننده این فولیکول باعث ترشح هورمون ها ی استروژنی میشود. استروژن در دهانه رحم در گردش است و تولید موکوس را تحریک میکند. موکوس مسیر حرکت اسپرم را در لوله فالوپ آسان می کند. استروژن در حال گردش در دیواره رحم باعث رشد بافتی میشود و مکان را برای لقاح تخمک و اسپرم فراهم میکند. در اواسط سیکل قاعدگی غده هیپوفیز باعث آزاد شدن هورمونLH میشود که این هورمون به آزاد شدن تخمک از تخمدان میکند. سرانجام LH شروع ترشح هورمون پروژسترون را از فولیکول آغاز میکند. دراین مرحله فولیکول به لتئوم تبدیل می شوند و ترشح پروژسترون را تا قاعدگی ادامه میدهد. اگر بارداری اتفاق بیافتد این هورمون همچنان در حال ترشح باقی می ماند و باعث لقاح تخمک و اسپرم میشود. سلول جدید ترکیبی از نخمک و اسپرم هورمون HCG را ترشح میکنند. این هورمون باعث ادامه یافتن ترشح هورمونهای پروژسترون و استروژن میشود. اگر بارداری اتفاق نیافتد به یکباره پروژسترون کاهش می یابد و دیواره رحم فرو ریخته و خونریزی صورت میگیرد.
بعبارت ساده:فولیکول یعنی تخمکی است که هنوز از تخمدان آزاد نشده باشد.
تخمک همان فولیکول که آزاد شده است و در تخمدان یک جسم زرد باقی می گذاردکه جسم زرد هورمون پروژسترون ترشح می کند و ضخامت اندومتر و بالا می برد تا رحم آماده جایگزینی تخمک باروز شده شود،در غیر اینصورت ریزش دیواره و پریود صورت می گیرد


پزشکان "اندازه فولیکول مناسب" برای بارداری کمی متفاوت گفته اند، اما اکثر پزشکان می گویند:در صورتیکه بیمار دارو مصرف نکرده یا تنها کلومیفن مصرف کرده باشد ۲۰ تا ۲۴ میلی متر بایدباشد.
اگر FSH به تنهائی مصرف کرده باشد ۱۷ یا ۱۸ میلی متر
اگرFSH+LH استفاده کرده باشد ۱۶ یا ۱۷ میلیمتر را اندازه فولیکول بالغ در نظر می گیرند. البته این امکان دارد که فولیکولهای تا حد ۱۴ تا ۱۵ میلی متر نیز حاوی تخمک طبیعی نیز باشند.
هورمون محرک فولیکول (FSH)، توسط غده هیپوفیز در مغز ساخته می شود. کنترل تولید FSH، سیستم پیچیده ای است که هورمونهای تولید شده توسط غدد تناسلی (تخمدان ها یا بیضه)، هیپوفیز و هیپوتالاموس را درگیر می کند.
افزایش وکاهشFSH بادارو
می تواند با استفاده از (سایمتیدین، کلومیفن، دیژیتالیس و لوودوپا)موجب افزایشFSH شد.
قرص های جلوگیری از بارداری، فنوتیازین ها و درمان های هورمونی موجب کاهشFSH می شود.
اطلاعات تکمیلی
FSH اغلب همراه با آزمایش های دیگر (LH، تستوسترون، استرادیول و پروژسترون) در اقدامات لازم برای ناباروری در مرد و زن، هر دو مورد استفاده قرار می گیرد. سطوح FSH همچنین در بررسی بی نظمی های قاعدگی و برای کمک به تشخیص اختلالات هیپوفیز یا بیماری های مربوط به تخمدان ها یا بیضه مفید هستند. سطح FSH برای کمک به تعیین علت تعداد کم اسپرم در مردان استفاده می شود.
آزمایش LH با نام کامل(Luteinizing hormone)
ادرار۲۴ ساعته ممکن است درخواست شود اگر پزشک بخواهد سطح LH تولید شده در طی یک دوره۲۴ ساعته را اندازه گیری نماید.
LH به طور متناوب در طول روز آزاد می شود، بنابراین نمونه تصادفی ممکن است مقدار واقعی را نشان ندهد. ادرار 24 ساعته می تواند این تغییرات را رفع کند.
FSH در زنان رشد و بلوغ تخمک ها در تخمدان در فاز فولیکولی سیکل قاعدگی را تحریک می کند. FSH در مردان بیضه ها را برای تولید اسپرم بالغ تحریک می کند و همچنین تولید پروتئین های متصل به آندروژن را پیش می برد. سطوح FSH در مردان پس از بلوغ نسبتا ثابت است.

در نوزادان و کودکان، سطح FSH در مدت کوتاهی پس از تولد افزایش می یابد، سپس تا سطوح بسیار پایین افت می کند (تا ۶ ماه در پسران و یک سال در دختران). در حدود ۶-۸ سال، سطوح FSH دوباره قبل از شروع بلوغ و توسعه ویژگی های ثانویه جنسی افزایش می یابد.
فولیکولها تا زمان آزاد سازی حدود یک تا دو میلی متر روزانه رشد می کنند. یک خانم ممکن است در یک سیکل بیش از یک تخمک آزاد کند و وقتی به اندازه آنها به حد طبیعی رسید در صورتیکه hCG استفاده نکرده باشند تا ۲۴ ساعت بعدتخمکها در بدنش آزاد خواهند شد.
۳۶ ساعت بعدازتزریق hCG تخمکها آزادمی شود.
یک فولیکول باید ۱۸تا۲۴میلیمتربشودتا تخمک آزادکند
اندازه یک فولیکول مناسب برای بارداری، بین ۱۷ تا ۲۱ میلیمتر است.
فولیکول در حدود اندازه ۲۵ میلیمتر
امادربعضی ازمنابع فولیکول نرمال و بالغ که آماده لقاح و تخمک گذاری باشد رابین ۱۸ تا ۳۰ میلی متر قطر دانسته اند
«کلومیفن »معمولاً به شکل قرص برای یک دوره پنج روزه در ماه تجویز میشود. این دارو به شما کمک میکند تا به میزان بیشتری از هورمونی را تولید کنید که موجب تخمکگذاری میشود (هورمون محرک فولیکول (FSHH))، این امر باعث میشود تا تخمدانها یک یا تعدادی بیشتر از تخمکهای بالغ را تولید کنند.
پس از به اتمام رسیدن یک دوره از مصرف کلومیفن، هیپوتالاموس ، هورمون جسم زرد (LH) را ترشح میکند، و به این وسیله به تخمدانها دستور میدهد که تخمک بالغ را به لولههای فالوپ آزاد کنند. اگر تخمک آزاد شده در راه خود در رحم به یک اسپرم سالم برخورد کند، شما شانس این را خواهید داشت که باردار شوید.
مکانیسم قرصهای ضدبارداری از طریق توقف تخمک گذاری(Ovulation) است اما بخش پروژسترونی قرص نیز باعث کاهش ضخامت لایه داخلی آندومتر میشود. این حالت باعث میشود اگر هم تخمکگذاری انجام شد جنین به راحتی داخل رحم ننشیند. علاوه براین، کاهش ضخامت لایه داخلی رحم باعث مرتب شدن عادت ماهانه و کاهش خونریزی ماهانه میشود.
هورمونهای کنترلکننده تخمکگذاری (FSH و LH) توسط هیپوفیز ترشح میشوند
قرص های ضدبارداری از طریق افزایش ضخامت مخاط ناحیه دهانه رحم(بافزایش موکوس وسرویکس) از رسیدن اسپرم به تخمک جلوگیری می کنند. ضمن اینکه با محافظت از لایه داخلی رحم از استقرار تخمک بارور شده در آنن جلوگیری می کنند.
مصرف کلومیفن وطول مدت درمان
اگر دوره شما منظم است، به مدت سه تا پنج روز در چرخه قاعدگی ماهانه خود شروع به مصرف کلومیفن خواهید کرد.
اگر دوره شما نامنظم یا غایب است، پزشکتان ابتدا اطمینان حاصل میکند که باردار نیستید و سپس با تجویز یک دارو به نام پروورا (مدروکسی پروژسترون استات) قاعدگی را القاء میکند، سپس میتوانید شروع به مصرف کلومیفن کنید.
شما به احتمال زیاد پنج تا ۱۲ روز بعد از مصرف آخرین قرص تخمکگذاری خواهید کرد. پزشک شما را به طور مرتب بررسی میکند تا ببیند که آیا تخمدانها برای آزادسازی تخمک آماده است یا خیر. بسیاری از زنان حداکثر سه تا شش چرخه درمانی را میگذرانند (ممکن است ۱ تا ۲ ماه از دارودرمانی بگذرد تا تخمکگذاریتان منظم شود). شانس بارداری با طولانی شدن دورههای مصرف بهبود نمییابد، به خصوص
اگر ۳ دوره دارو درمانی را با کلومیفن گذرانده و هنوز موفق نشدهاید. در این صورت پزشک ممکن است دوز مصرف دارو را افزایش داده یا درمان دیگری را پیشنهاد کند.
اسپرم تا ۴۸ ساعت درون واژن زنده است و تخمک ۲۴ ساعت
***
فولیکول چیست؟ تقسیمات سلولی +فرآیندلقاح
اووسیت و سلول های اطراف آن را فولیکول می گویند.
تعدادفولیکول ها در موقع تولد ۲ تا ۴ میلیون و در زمان بلوغ به ۲۰۰ تا
۴۰۰ هزار عدد می رسد ، در طول دوران باروری فقط ۴۰۰ فولیکول در تخمک گذاری
فعال هستند .
از حوالی هفته ۸ تا ۱۳ حاملگی اوو گونی ها وارد مرحله تقسیمات میوری شده
و در مرحله دیپلوتن پروفاز از اولین مرحله تقسیم میوزی متوقف می شوند و به
همان ترتیب تا زمان بلوغ باقی می مانند . به این سلول ها اووسیت یا تخمک اولیه ( primary oocyte ) گفته می شود .
اووسیت اولیه توسط یک لایه از سلول های فولیکول مسطح احاطه می شوند که
به این لایه سلولی Pregranulosa و به مجموع این دو ( اووسیت اولیه و
لایه پره گرانولوزا ) ( قطر ۲۰ میکرون ) فولیکول ابتدایی ( primordial follicle ) گفته می شود .
با ادامه روند تکامل ، سلول های پره گرانولوزا از حالت مسطحی به مکعبی
درآمده و از طریق تقسیمات میتوزی تکثیر یافته و در نهایت یک لایه تک سلولی (
۱۵ سلول ) موسوم به لایه دانه دار ( granulosa layer ) لایه گرانولوزا- را
تشکیل می دهند . سلول های گرانولوزا گلیکوپروتئینی ترشح کرده و دور اووسیت
را احاطه می کند که به آن Zona pellucida گفته می شود . – زونا پلوسیدا (لایه موکوپلی ساکارید)
دراین مرحله ، اندازهٔ اووسیت نیز کمی افزایش می یابد . به این مرحله از تکامل فولیکول ، فولیکول اولیه ( primarg follicle ) گفته می شود .
مراحل اولیه «تکامل فولیکول» مستقل از اثر «گونادوتروپین»
هاصورت می گیرد ولی مراحل بعدی نیازمند تحریک گونادوتروپین ها است و به
همین دلیل روند تکامل فولیکولی تا قبل از بلوغ ناقص بوده و فولیکولها دچار
آترزی می شوند . تحت تأثیر گونادوتروپین در هر سیکل قاعدگی تعداد ۳ تا ۱۵
فولیکول اولیه (ابتدایی) شروع به ادامه رشد کرده و سلول های گرانولوزا
تکثیر یافته و تشکیل چند ردیف سلولی را می دهند و بین آنها gap juncation
و گیرنده های گونادوتروپینی ظاهر شده و قطر اووسیت به حدود ۸۰ میکرون می
رسد ( قطر فولیکول حدود ۲۰۰ میکرون ) . همچنین در اطراف لایهٔ دانه دار ،
سلول های شبه فیبروبلاستی مشتق از بافت استرومای تخمدان باهم متعدد شده و
تشکیل لایه تکا ( theca lager ) را می دهند که بعداً خود به تکای داخلی و
خارجی تقسیم می شود . به این مرحله از تکامل فولیکولی ، فولیکول پیش حفره ای ( Preantral Follicle ) گفته می شود. بین لایه گرانولوزا و تکا یک غشاء پایه موسوم به «تیغه پایه» (basal lamina) قرار دارد .
در ادامه تمایز «مورفولوژیکی» فولیکول، بین سلول های گرانولوزا و «اووسیت» لایه «گلیکوپروتیینی» به نام منطقه شفاف و یا «زوناپلوسیدا» و در بخش خارجی گرانولوزا دو لایه سلولی به نام« تکا »داخلی و خارجی شکل می گیرد.


«سلول های تکا»((theca)در واقع همان سلول های بافت هم بند تخمدان می باشند.


«انتقال فولیکول« از مرحله پره آنترال به مرحله اولیه آنترال، از نظر وابستگی به گنادوتروپین (Gn) و سرنوشت فولیکول (رشد در مقابل آترزی) مرحله «ماقبل آخر» رشد است.
درادامه رشد «فولیکول» در میان سلول های «گرانولوزا» مایعی پر می شود و فضایی را به شکل حفره و به نام «آنتروم» بوجود می آورد. این اتفاق سبب جدا شدن گروهی از سلول های «گرانولوزا» و احاطه شدن «اووسیت» توسط آن ها می گردد.

در مراحل اولیه تکامل فولیکولی ، سلول های گرانولوزا فقط دارای گیرنده های FSH و سلول های تکا فقط دارای گیرنده های LH هستند
LH از طریق تحریک سلول های تکا موجب سنتز آندروژن ( اندروستن دیون و
تستوسترون ) از کلسترول ( خصوصاً کلسترول نوع LDL ) می شود . از طرفی
آندروژن تولید شده وارد سلول های گرانولوزا (مقداری نیز وارد گردش خون )
شده و در آنجا تحت تأثیر FSH و سیستم آنزیمی آرئوماتاز تبدیل به استروژن (
استرادیول ، استرون و نهایتاً استرادیول ) می شود . بافولیکول اولیه در حال
رشد و تکامل به طرف فولیکول پیش حفره ای ادامه رشد و تکامل فولیکول های
پیش حفره ای میان سلول های گرانولوزا مایع «ترانسودا »ترشح
و تجمع یافته و بتدریج حفرات کوچکی ( antrum ) داخلی فولیکول تشکیل شده که
در نهایت این حفرات کوچک به هم متصل شده و حفره واحدی را می سازند . به
این مرحله ، فولیکول حفره ای یا ثانویه ( antral or secondrg follicle ) گفته می شود .
درون این حفره فولیکولی مقادیر متفاوتی از استروژن ، اندروژن و FSH وجود
دارد . تا روز چهارم قاعدگی تفاوتی در اندازه فولیکول های حفره ای وجود
ندارد و تا روز هشتم ، فولیکولی که قرار است در آینده تخمک گذاری کند
موسوم به فولیکول غالب یا منتخب ( dorninant or recruitment ) مشخص خواهد
شد .
فولیکول غالب چیست؟
مکانیسم اصلی انتخاب یک فولیکول به عنوان فولیکول غالب وجود تفاوت در
میزان استروژن و FSH مایع درون حفره و تعداد گیرنده های FSH فولیکول است.
بدین ترتیب که افزایش غلظت استروژن خون باعث مهار ترشح FSH می شود و
کاهش FSH منجر به افت سنتز استروژن و افزایش تولید آندروژن در فولیکول ها
می شود .
اما از آنجایی که غلظت استروژن و FSH و تعداد گیرنده های FSH داخل
فولیکول غالب بالا است ، لذا تغییرات فوق فقط بر روی سایر فولیکول ها اعمال
می شود . البته خود فولیکول غالب از طریق تولید و ترشح استروئید و پروتئین
های inhibin و تنظیم کننده فولیکول باعث مهار رشد و آترزی( atresia)انسداد سایر فولیکول ها می شود ،بطوریکه برداشتن فولیکول غالب باعث ادامه روند رشد آنها می شود .
البته عامل اصلی تعیین کننده طول مدت فاز فولیکولر پروتئین inhibin است .
تخمک گذاری (Ovulation)
برخلاف اثر مهاری مطلق استروژن ( خصوصاً استرادیول ) بر روی ترشح FSH .
استروژن در غلظت های پایین بر روی ترشح LH اثر مهاری ولی با غلظت بیش از
Pg/ml ۲۰۰ ( برای مدت حداقل ۵۰ ساعت ) اثر تحریکی دارد .
این پدیده مهم باعث شروع افزایش شدید و ناگهانی فرکانس و (فعالیت
عضلانی)آمپلی تود GnRH و ترشح LHشده که به آن موجLH – LH surge -گفته
شده که ۳۵ تا ۴۴ ساعت قبل از تخمک گذاری رخ می دهد . علاوه بر این ، در
ترشح FSH نیز تغییرات مشابه ای ،ولی با شدت کمتری رخ می دهد .
موج LH باعث چهار واقعه در تخمدان می شود که در نهایت موجب تخمک گذاری می شود :
۱ – لوتئینیزاسیون سلول های گرانولوزا و تکا
۲- افزایش تولید پروژسترون
۳- از سرگیری فولیکول حفره ای یا ثانویه
۴ – ورود عروق خونی به داخل فولیکول پاره شده و آماده سازی آن جهت تبدیل به جسم زرد .
در حوالی تخمک گذاری اندازه فولیکول غالب به حداکثر رسیده ( ۱ تا ۲ سانتیمتر ) و در مجاور کورتکس قرار می گیرد .
به این مرحله از تکامل فولیکولی ، فولیکول بالغ یا گرافین ( mature or Graafian Follicle ) گفته می شود .
تخمک گذاری حدود ۲۴ تا ۳۶ ساعت بعد از پیک استرادیول و ۱۰ تا ۱۲ ساعت
بعد از پیک LH رخ می دهد . شروع موج LH که حدود ۳۶ ساعت قبل از تخمک گذاری
رخ می دهد ، قابل اعتمادترین روش تخمین زمان تخمک گذاری است .
تخمک گذاری در بهار معمولاً در حوالی صبح و در پاییز و زمستان معمولاً حوالی غروب رخ می دهد .
پروستاگلاندین ها (واکنش های التهابی در سطح تخمدان و فولیکول ) نقش مهمی در روند تخمک گذاری داشته و
در بیمارانی که مشکل نازایی دارند ، توصیه می شود از مصرف مهارکننده های
سنتز پروستاگلاندین ها ( از جمله NSAID ) خودداری کنند ./منبع:مجله
زنان،مامایی ونازایی
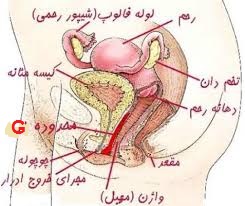
مراحل بارداری
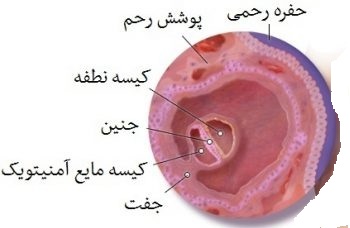
انتقال جنین در مرحله بلاستوسیست

به طور معمول انتقال جنین در روش های کمک باروری (لقاح خارج رحمی)، دو روز بعد از گرفتن تخمک (اووسیت) یعنی در مرحله امبریو یا
زمانی که جنین در مرحله ۲ یا ۴ سلولی به سر می برد، صورت می گیرد که در
واقع زمانی است که به طور طبیعی تخمک پس از لقاح به رحم می رسد و شرایط
محیطی مناسبی برای بقای جنین در رحم وجود دارد.
اما در شرایطی می توان با توجه به تعداد تخمک های لقاح یافته، شرایط و
سابقه بیمار و صلاحدید متخصص جنین شناسی، به منظور انتخاب جنین بهتر با رشد
و کیفیت مناسب و بهبود کیفیت لانه گزینی جنین، کشت جنین ها و انتقال آن
ها را تا روز سوم و یا مرحله بلاستوسیست ادامه داد؛ زیرا انجام موفقیتآمیز
بارداری مستلزم اتصال بلاستوسیت به دیواره رحم میباشد.
در حقیقت بلاستوسیت جنین یا رویانی است که بعد از لقاح، مدت حدود۵ روز رشد کرده است و به دو نوع سلول مختلف تقسیم شده است. سلول های سطحی(تروفکتودرم) که نهایتا جفت را تشکیل می دهند و توده سلولی داخلی که تبدیل به جنین می شوند .
یک بلاستوسیست سالم در روز ششماز مخاط پوششی خود ( زونا پلوسیدا ) سر بر می آورد و ۲۴ ساعت پس از سر بیرون آ وردن در مخاط داخلی رحم قرار می گیرد .
برای رسیدن به مرحله بلاستوسیت، جنین درون انکوباتور (Incubator) در بخش جنین شناسی کشت داده میشود تا جنین تکامل بیشتری پیدا کند که
در طی این مرحله، جنین هایی که اختلالات ژنتیکی یا کروموزوم غیر طبیعی
دارند از بین می روند؛ بنابراین پس از طی این زمان و رشد مناسب جنین، می
توان یک یا حداکثر دو جنین را که کیفیت بهتر و پتانسیل رشد بـیشتری دارند،
برای انتقال به درون رحم زن انتخاب نمود و عمل انتقال را انجام داد که همین
امر خود می تواند بر روی موفقیت روش های کمک باروری تاثیر گذار باشد.
از سوی دیگر فعال شدن ژنوم جنینی (محتوای ژنتیکی هر فرد شامل DNA هسته، کلروپلاست و میتوکندری) پس از مرحله ۴ یا ۸ سلولی رخ می دهد،
بنابراین تعیین کیفیت جنین براساس ژنوم جنینی در روز دوم امکان پذیر نبوده
و انتخاب جنین بصورت دقیق صورت نمی گیرد . این درحالی است که انتقال جنین
با کیفیت مناسب باعث افزایش موفقیت به میزان ۴۰ تا ۵۰ درصد در روش های کمک
باروری می باشد.
نین تعداد جنینهای انتقالی در مرحله بلاستوسیست کمتر از تعداد انتقال آنها در مرحله امبریو (در
دو روز اول) می باشد؛ زیرا قدرت اتصال بلاستوسیست به جداره رحم در مقایسه
با مراحل تکاملی قبلی جنین بسیار بیشتر است. امروزه در اکثر کشورهای دنیا تنهایک بلاستوسیست در هر سیکل درمانی منتقل میشود که
این امر خود یکی از مزایای انتقال جنین در مرحله بلاستوسیست می باشد زیرا
از اهداف اصلی لقاح آزمایشگاهی، ایجاد حاملگی تک قلویی داخل رحمی است که در
این روش می توان جنین های کمتر و با کیفیت مطلوب تری را منتقل نمود که
باعث کاهش احتمال حاملگی چند قلویی و عوارض ناشی از آن و افزایش آمار
زایمان های سالم می شود.
علیرغم فواید انتقال جنین در مرحله بلاستوسیســت مانند افزایش احتمال
لانه گزینی، کـاهش خطر چندقلویـی و امکـان بررســی و ارزیابی ژنتیکی جنین،
انتقال بلاستوسیست برای همه زوج ها مناسب نیست و مقداری ریسک نیز دارد. در
تعداد کمی از بیماران، هیچکدام از جنین ها به مرحله بلاستوسیست نرسیده و به
تدریج از بین می روند که این موضوع به از بین رفتن کل جنین ها می انجامد.
تصمیم گیری برای کشت و انتقال بلاستوسیست به عواملی بستگی دارد که شامل
سن بیمار، سن تخمک، تعداد تخمک های بارورشده، موفقیت قبلی لقاح خارج از
رحمی، و شاید مهمتر از همه اینها کیفیت جنین (رویان) و شمارش سلول در روز
سوم انجام کشت می باشد./های ماما
توضیح مدیریت سایت-پیراسته فر:تخم در فرایند میتوز، کروموزوم
های تخم بعدازتکثیر ، مجزا می شوند که نتیجه اش دو سلول یکسان است.
(کروموزوم، حامل DNA والدین) سلول های ایجاد شده از فرایند میتوز، توتی پوتنت (totipotent) نامیده می شوند. تخم فرآیند میتوز را برای حدود ۵روز ادامه می دهد و یک توپ کوچک متشکل از چند صد سلول به نام بلاستوسیست به وجود می آید.
بلاستوسیست یک لایه خارجی از سلول هایی به نام تروفوبلاست دارد که در نهایت جفت محافظ را تشکیل می دهند.
در داخل لایه تروفوبلاست، گروهی از سلول ها به نام توده سلولی داخلی وجود دارند. موجود زنده ای که در مرحله بین سلول تخم تا جنین (fetus) است رویان (embryo) نامیده می شود و سلول ها، سلول های بنیادی جنینی نامیده می شوند.
دهخدامی نویسد:گامت . [ م ِ ] (فرانسوی ، اِ)
نام هر یک از سلولهای جنسی در گیاهان و جانوران ، تولید مثل و بقای نسل
بوسیله ٔ دو سلول مولد نر و ماده به نام گامت صورت میگیرد و معمولاً گامت
ماده [ در گیاهان بنام اُئوسفِر ] درشت تر است ثابت مانده و گامت نر برای
تشکیل تخم بجانب او متوجه میگردد. تولید مثل مزبور را که در نباتات عالی
صورت می گیرد هتروگامی مینامند. بالعکس در نباتات پست دو گامت مولد تخم از
حیث ساختمان و شکل با یکدیگر مشابه اند و از این جهت تولید مثل آن ها را
ایزوگامی می نامند تشکیل تخم یعنی حرکت گامت نر بجانب گامت ماده در گیاهان
شامل سه دوره است : دوره ٔ اول – گرده افشانی . دوره ٔ دوم – تندیدن یا
جوانه زدن دانه ٔ گرده . دوره ٔ سوم – لقاح .
تفاوت گامت باهاگ(اسپور)چیست؟
گامت،توانایی لقاح دارد ولی قابلیت تکثیرندارد واماهاگ ،برعکس،توانایی تکثیرداردولی توانایی لقاح ندارد


گامت به سلول های جنسی گفته می شود و از ترکیب دو گامت جنسی نر و ماده در لقاح، تخم و یا زیگوت شکل می گیرد.
منشا گامت ها سلول های زایای بدوی است. سلول های زایای بدوی نیز از یکی
از لایه های جنینی به نام اپی بلاست منشا گرفته و سپس به کیسه زرده مهاجرت و
در نهایت هفته پنجم جنینی به گنادها (غدد تناسلی) می رسند (در مطالب بعدی
به توضیح بیش تر لایه های جنینی و چگونگی شکل گیری کیسه زرده می پردازیم).
در گناد فرآیند گامت زایی (اووژنز در جنس مونث و اسپرماتوژنز در جنس نر) را
طی و به اسپرم و یا اووسیت متمایز می شوند.
اووژنز: هم زمان با بلوغ اووسیت جهت آمادگی برای لقاح ، سلول های مختلفی با ایفای نقش حمایتی اطراف آن را احاطه می کنند.
اووسیت و سلول های اطراف آن را فولیکول می نامند.
پس از مهاجرت سلول های زایای بدوی به تخمدان، تمایز آن ها آغاز و به
اووگونی تبدیل می شوند. سلول اووگونی با لایه سلول های پهن اپی تلیالی
احاطه شده است.

سلول های اووگونی
برای افزایش در تعدادشان به تقسیمات میتوزی خود ادامه می دهند اما تنها
برخی از آنها به اووسیت اولیه تمایز می یابند.
تقسیمات میتوزی ادامه دارد بطوریکه در ماه پنجم تعداد آنها به هفت میلیون می رسد. پس از آن مرگ سلولی در سلول های اووگونی شروع می شود و در نهایت در ماه هفتم اکثر اووگونی ها دژنره می شوند.
اووسیت اولیه سلولی است که در دوران جنینی در مرحله پروفاز میوز׀ متوقف
می شود که این توقف تا بلوغ جنسی دختران ادامه دارد. به سلول اووسیت اولیه
پوشیده شده از سلول های پهن اپی تلیالی فولیکول بدوی و یا «پری موردیال» گفته می شود. پس از بلوغ و تحت تاثیر هورمون های جنسی (یا گنادوتروپین ها که از هیپوفیز ترشح می شوند و هورمون لوتئینیزه کننده[(LH و هورمون محرک فولیکول(FSH) نام دارند]
می گردند.
دژنره شدن(Degenerate) یعنی فاسدمی شوند،ازبین می روند.
با ترشح هورمون لوتئینیزه کننده و
ادامه میوز׀ تحت تاثیر آن، تبدیل سلول های اپی تلیالی از حالت پهن به
مکعبی صورت می گیرد تا در نهایت به سلول های گرانولوزا تمایز می یابند. در
این زمان، ترکیب اووسیت و گرانولوزا فولیکول اولیه نام می گیرند.
در ادامه تمایز مورفولوژیکی فولیکول، بین سلول های گرانولوزا و اووسیت
لایه گلیکوپروتیینی به نام منطقه شفاف و یا زوناپلوسیدا و در بخش خارجی
گرانولوزا دو لایه سلولی به نام تکا داخلی و خارجی شکل می گیرد.
«سلول های تکا»((theca)در واقع همان سلول های بافت هم بند تخمدان می باشند.
درادامه رشد فولیکول، در میان سلول های گرانولوزا مایعی پر می شود و
فضایی را به شکل حفره و به نام آنتروم بوجود می آورد. این اتفاق سبب جدا
شدن گروهی از سلول های گرانولوزا و احاطه شدن اووسیت توسط آن ها می گردد.
به این دسته از گرانولوزاها «کومولوس اووفوروس »و به فولیکول شکل گرفته فولیکول ثانویه(گراف) می گویند.
موکوس مایع داخل واژن را برای زنده ماندن اسپرم ها قلیایی می کند و غذای کافی نیز برای اسپرم ها فراهم می اورد.
ازخصوصیات دیگر این موکوس این است که کانال مایعی ایجاد می کند تا اسپرم ها از طریق ان شناکنان خود را به تخمک برسانند.

موکوس همچنین نقش یک فیلتر را دارد که اسپرم های سالم اجازه ورود دارند واز ورود اسپرم های غیره طبیعی جلوگیری می کند

هم زمان با تکوین و رشد فولیکول تحت هورمون FSH، سلول های گرانولوزا به
همراه سلول های تکا قدرت ترشح هورمون استروژن را پیدا می کنند. رفته رفته
ترشح استروژن افزایش یافته و با اثر بر هیپوفیز سبب پیک-اوج- LH می گردد.
پیک این هورمون سبب کامل شدن تقسیم میوز׀ و ورود به تقسیم میوز ׀׀ می
شود، اما در مرحله متافاز متوقف می شود. در این مرحله فولیکول در حالت پیش
تخمک گذاری قرار دارد و اوسیت، اوسیت ثانویه نام می گیرد. در نهایت، غلظت
بالای استروژن سبب متورم شدن منطقه ای در فولیکول (به نام استیگما) و سپس پاره شدن آن و خروج اوسیت ثانویه می شود.
آنچه که از فولیکول بدون اوسیت باقی می ماند جسم زرد نام دارد که با
داشتن قدرت ترشح هورمون پروژسترون، در صورت شکل گیری لقاح رحم را برای
پذیرفتن جنین آماده می کند. اما اگر باروری رخ ندهد جسم زرد به جسم سفید
تبدیل شده و از میزان ترشح پروژسترون کاسته می شود و در نهایت خون ریزی
قاعدگی اتفاق می افتد.
میوز از دو تقسیم پیاپی هستهٔ یاخته به نام میوز نخستین و میوز دوم تشکیل شدهاست که هر کدام خود مراحل پروفاز، متافاز، آنافاز و تلوفازرا دارند. مرحلهٔ دوم میوز بسیار شبیه میتوز است. طولانیترین مرحلهٔ میوز در میوز نخستین، پروفاز است.
تخمک آزاده شده که
همچنان در متافاز میوز׀׀ متوقف است، توسط شرابه های لوله رحم به سمت رحم
کشیده می شود و سپس انقباضات رحمی سبب راندن آن به سمت قسمت داخلی تر رحم
می گردد. رحم مکان رسیدن اسپرم و تخمک به یکدیگر و شروع باروری می باشد.
تنها زمانی اوسیت ثانویه میوز׀׀ خود را کامل می کند که لقاح رخ دهد
توضیح مدیریت سایت -پیراسته فر:یکی ازمنابع استفاده شده : جنین شناسی انسانی لارسن/Larsen’s Human Embryologyاست.


تکامل انسان با لقاح آغاز می شود، فرایندی که در آن اسپرماتوزوئید(spermatosoon) جنس نر و«اووسیت»(oocyte) جنس ماده با هم یکی می شوند و موجود زنده جدیدی را با نام تخم یا زایگوت(zygote) ایجاد می کنند. سلولهای زایای هر دو جنس نر و ماده با تقسیم میوز (meiosis) و تمایز سلولی(cytodifferentiation) برای عمل لقاح آماده می شوند.
هنگام آماده شدن برای عمل لقاح، سلولهای زایای زن و مرد دچار تغییرات متعدد کروموزومی و ظاهری می شوند که این فرایند را گامتوژنز(gametogenesis) می نامند.
تغییرات کروموزومی، طی تقسیمات میوزی به وجود می آیند. در تقسیم میوز
اول، کروموزومهای مشابه، جفت می شوند و ماده ژنتیک خود را رد و بدل می
کنند؛ در تقسیم میوز دوم، DNA سلولها دو برابر نمی شود و در نتیجه هر سلول
صاحب تعداد هاپلوئید کروموزوم و نیمی از DNA موجود در یک سلول طبیعی تنه ای
می شود. بدین ترتیب، گامت های رسیده ی نر و ماده، به ترتیب ۲۲+Y یا ۲۲+X
کروموزوم خواهند داشت.
سلولهای زایشی انسان یا سلولهای زایای بدوی (primordial germ cells) در پایان هفته سوم در دیواره کیسه زرده ظاهر می شوند.
روند تبدیل سلول زایای بدوی به گامت رسیده را در جنس نر، اسپرماتوژنز و در جنس ماده اووژنز می نامند.
در جنس ماده، سلولهای زایای بدوی به اووگونی تمایز می یابند.
پس از تقسیمات مکرر، تعدادی از آنها به اووسیت اولیه تبدیل می شوند که بلافاصله پس از تشکیل، اولین تقسیم میوز را آغاز می کنند. تا ماه هفتم، تمام اووسیت های اولیه تقسیم میوز اول را آغاز کرده اند و اغلب آنها را تک به تک لایه ای از سلولهای فولیکولی پهن احاطه کرده است. این دو قسمت با هم فولیکول بدوی را با هم می سازند.

اووسیتهای اولیه تقسیم میوز اول را کامل نمی کنند و تا هنگام بلوغ فرد، در مرحله« دیپلوتن »می مانند. هنگام تولد، تعداد کلی آنها از ۲ میلیون وهفتصدهزار متغیر است.
با آغاز بلوغ، تعدادی از فولیکول های بدوی در هر چرخه ی تخمدانی شروع به
تکامل می کنند ولی اغلب تنها یکی از آنها کاملا ررسیده می شود. در طول
فرایند، از یک اووسیت اولیه، یک اووسیت ثانویه و یک جسم قطبی به وجود می آید و
اووسیت ثانویه، یک اووسیت رسیده و یک جسم قطبی دیگر را به وجود می آورد.
به این ترتیب، از هر اووسیت اولیه، یک اووسیت رسیده و سه جسم قطبی ایجاد می
شود.
در جنس نر، سلولهای بدوی تا هنگام بلوغ غیرفعال می مانند و سپس در هنگام بلوغ به اسپرماتوگونی تمایز می یابند.
این سلولهای بنیادی، اسپرماتوسیت اولیه را ایجاد می کنند که به نوبه ی خود با انجام دو مرحله ی پی در پی تقسیم میوز، چهار اسپرماتید را به وجود می آورند. اسپرماتیدها نیز دچار مجموعه ای از تغییرات می شوند« اسپرمیوژنز »که شامل بخش های زیر است:
a) شکل گیری آکروزوم،
b) متراکم شدن هسته،
c) تشکیل گردن، قطعه میانی و دم
d) از بین رفتن بخش اعظم سیتوپلاسم
مدت زمان لازم برای تبدیل اسپرماتوگونی به اسپرماتوزوئید بالغ، حدود ۶۴ روز است.
منبع: جنین شناسی لانگمن(Langman’s Medical Embryology)
فولیکول های تخمدانی محل ذخیره تخمک ها هستند و
هورمون های جنسی زنانه مانند پروژسترون و استروژن را تولید می کنند.
فولیکول ها در هرسیکل یک تخمک را بالغ می کنند که قدرت باروری داشته باشد.
توضیحات مدیریت سایت-پیراسته فر:برای اطلاعات بیشتردربارفولیکول وشکل
گیری “رویان”جنین واختلالات احتمالی دربارداری به این لینک مراجعه
کنید:ضمناً اصلاحات واضافات درمنابع ومأخذ استفاده شده انجام گرفته است،
تغییروتحولات “تخمدان” و -رحم-دریک سیکل قاعدگی
ضخامت اندومتر یک پارامتری است که در سونوگرافی و ام.آر.آی به طور روتین
اندازه گیری می شود و در سنین مختلف متفاوت است. چنانچه در سنین باروری
باشد، بسته به اینکه در چه زمان از دوره عادت ماهیانه باشد مقدار آن متفاوت
است.
اندازه فولیکول و ضخامت آندومتر دو
فاکتور مهم در میزان حاملگی است. احتمال تخمکگذاری با افزایش اندازه
فولیکول و احتمال باروری با افزایش ضخامت آندومتر افزایش مییابد.


بیماری اندومتریوز (Endometriosis)، از بیماری های شایع در میان زنان
محسوب می شود که در صورت ابتلا به آن، بسیاری از سیستم های فیزیولوژیکی بدن
درگیر بیماری خواهند شد.
دکتر درخشان هوشمند، متخصص زنان و نازایی در خصوص تعریف این بیماری می
گوید: اندومتر، داخلی ترین لایه رحم را تشکیل می دهد که بافت آن با شروع
سیکل ماهیانه شروع به ریزش کرده و پس از اتمام دوره مجدداً رشد می کند.
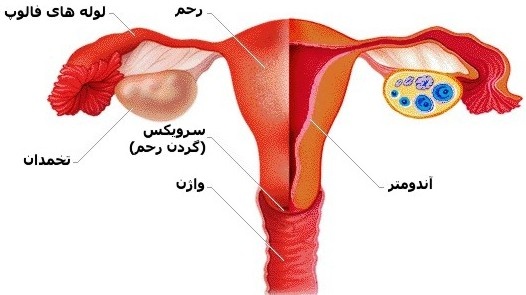
این متخصص تصریح می کند، در افراد مبتلا به اندومتریوز، این بافت در
نقاط دیگر بدن مانند دیواره خارجی رحم، دیواره روده، حفره لگن و... ایجاد
شده و با آغاز هر سیکل ماهانه و ترشح هورمون ها، شروع به خونریزی می کند.
دکتر انسیه شاهرخ تهرانی نژاد، متخصص زنان و نازایی در این باره اضافه
می کند: بطور کلی این بیماری بر اثر ایجاد بافت اندومتر در خارج از رحم،
ایجاد می شود که این امر ناشی از انتقال بافت اندومتر از داخل رحم به سایر
نقاط بدن مانند حفره لگنی، دیواره روده ها، ریه و ... است.
این جراح و متخصص زنان معتقد است، پس ازچسبیدن بافت اندومتر به سایر نقاط بدن، بافت رشد کرده و در قاعدگی ریزش می کند.
بیماری” اندومتریوز”
احتمال ابتلا به بیماری اندومتریوز در سن باروری افزایش پیدا می کند و
با نزدیک شدن به دوره یائسگی، علائم بیماری کاهش پیدا کرده و در برخی موارد
رفع می شود.
آمارها نشان می دهد، زنان سفیدپوست با شاخص توده بدنی پائین بیش از سایرین در معرض ابتلا به اندومتریوز قرار دارند.
دکتر درخشان هوشمند در خصوص علل ابتلا به بیماری اندومتریوز می گوید:
نتایج دقیق و مستندی حاکی از علل اصلی پیدایش بیماری در دست نیست اما مطابق
با تحقیقات، عوامل وراثتی در ابتلا به اندومتریوز نقش مهمی دارد، بطوری که
در افرادی که بستگان درجه یک یا دو آنها به این بیماری دچار هستند، احتمال
ابتلا به اندومتریوز به میزان قابل توجهی در فرد افزایش پیدا می کند.
دکتر تهرانی نژاد نیز در خصوص دلایل ابتلا به بیماری اضافه می کند: به
غیر از عوامل ژنتیکی که از مهمترین دلایل ابتلا به اندومتریوز است، فاکتور
ایمونولوژیک ازدیگر علل ایجاد کننده بیماری است که به علت اختلال در ایمنی
سلول در برخی از افراد مبتلا به اندومتریوز بیشتر مشاهده می شود.
این عضو هیئت علمی دانشگاه تهران تصریح می کند: اختلال در سیستم عصبی و
ایمنی سلو ل ها و ... از دیگر علل ابتلا به بیماری اندومتریوز است.
دکتر محمدرضا چادرباف، متخصص زنان و نازایی درباره دیگر علل ابتلا به
بیماری اندومتریوز می گوید: در برخی موارد جهش های سلولی و اختلال در رشد
سلول ها در برخی از بافت های بدن در ایجاد بیماری تأثیرگذار بوده و باعث
پیدایش موتاسیون های ژنتیکی در نسوج داخل لگن و پیدایش بافت آندومتر و
تهاجم پذیری آن می شود.
علائم بیماری اندومتریوز
بیماری اندومتریوز ممکن است با شایع ترین علائم مانند درد و نازایی ظاهر شود یا بدون هیچ گونه علامتی به وجود آید.
دکتر انسیه شاهرخ تهرانی نژاد در خصوص علائم ابتلا به بیماری می گوید:
علائم بیماری متفاوت بوده و بسته به محل رشد بافت اندومتر، بروز علائم نیز
متفاوت است.
این متخصص اضافه می کند، اکثر علائم ابتلا به بیماری در قالب دردهای پیش رونده در هنگام قاعدگی، نازایی و ... مشاهده می شود.
این عضو هیئت علمی دانشگاه تهران اضافه می کند: اکثر دردهای ناشی از ابتلا
به اندومتریوز با مصرف داروهای مسکن رایج برطرف نمی شود. همچنین در برخی
موارد، خونریزی از بافت های درگیر با بافت اندومتر مانند روده مشاهده می
شود. پیدایش خلط های خونی به دلیل ایجاد بافت اندومتر در ریه نیز از علائم
ابتلا به این بیماری است.
دکتر محمدرضا چادرباف، خونریزی های نامنظم و شدید، مشاهده خون هنگام دفع
ادرار یا مدفوع، ابتلا به حالت تهوع، استفراغ، یبوست و دردهای ناحیه کمر
را از علائم ابتلا به بیماری اندومتریوز ذکر می کند.
اندومتریوز و ناباروری
مطابق با تحقیقات انجام گرفته، اندومتریوز یکی از اصلی ترین علل نازایی در بین زنان است.
دکتر درخشان هوشمند درخصوص ارتباط ابتلا به اندومتریوز با نازایی می
گوید: ایجاد تغییرات فیزیولوژیکی در بدن زنان به همراه تغییرات هورمونی
باعث افزایش احتمال ابتلا به ناباروری ناشی از اندومتریوز در زنان است.
دکتر تهرانی نژاد در این خصوص اضافه می کند: ایجاد اختلال در عملکرد
لوله های فالوپ که وظیفه انتقال تخمک ها را دارند، از دیگر دلایل ایجاد
نازایی در اثر ابتلا به اندومتریوز است.
از طرف دیگر در صورت ابتلا به اندومتریوز در نوع شدید، احتمال چسبندگی
لوله های رحمی به لگن افزایش پیدا کرده و اختلال در انتقال تخمک و تغییر در
حرکت لوله های رحمی باعث ایجاد نازایی می شود.
تشخیص و درمان
تشخیص اولیه بیماری با بررسی علائم و معاینات فیزیکی توسط پزشک متخصص امکان پذیر است.
دکتر درخشان هوشمند، انجام سونوگرافی و بررسی علائم را در تشخیص اولیه
بیماری در مرحله خفیف مؤثر می داند و معتقد است: با انجام سونوگرافی می
توان با بررسی کیست های اندومتریوز و برخی علائم بیماری را تشخیص داد.
دکتر محمدرضا چادرباف، متخصص زنان و نازایی، تأخیر در بارداری را در
افزایش احتمال به ابتلا به اندومتریوز مؤثر دانسته و در این خصوص می گوید:
باروری می تواند در کاهش علائم، پیشگیری از ابتلا به بیماری و حتی درمان در
مراحل اولیه بیماری تأثیرگذار باشد. از این رو اکثر متخصصان، بارداری را
به زنانی که قصد بچه دار شدن دارند، در سنین پائین توصیه می کنند.
درمان اندومتریوز بادانازول
این متخصص، دارو درمانی و هورمون درمانی را از روش های درمان در نوع
خفیف اندومتریوز می داند و معتقد است: در مرحله خفیف پزشکان با تجویز
داروهایی مانند دانازول، درصدد درمان بیماری برمی آیند. مصرف داروهای غیراستروئیدی و ضدالتهابی نیز برای تخفیف دردهای خفیف ناشی از بیماری توصیه می شود.
دکتر درخشان هوشمند درباره درمان اندومتری می گوید: در برخی از موارد تجویز قرص های ضدبارداری برای کاهش سطح هورمون ها، در کنترل و درمان بیماری مؤثر است.
دکتر انسیه شاهرخ تهرانی نژاد، درخصوص درمان بیماری اندومتریوز در نوع
شدید می گوید: پس از بررسی پیشرفت بیماری، در صورتی که بیماری در مرحله حاد
باشد، از روش تشخیصی لاپاراسکوپی استفاده می شود.
در روش لاپاراسکوپی، متخصص با ایجاد منفذی روی شکم، وسیله ای باریک را
که مجهز به نور است درون حفره شکم فرستاده و با استفاده از آن، وضعیت لگن و
ضمائم شکمی بررسی می شود.
این عضو هیئت علمی دانشگاه علوم پزشکی تهران اضافه می کند: با استفاده
از جراحی لاپاراسکوپی می توان چسبندگی های رحمی را آزاد کرد و در مراحل
پیشرفته تر با استفاده از روش IVF (لقاح خارج از رحم) اقدام به درمان کرد.
این متخصص مصرف قرص های حاوی ترکیبات پروژسترون و استفاده از آمپول های
پروژسترونی که هر ماه یکبار تزریق می شود را در توقف تخمک گذاری و کاهش رشد
بافت اندومتر و در نتیجه تقلیل درد بیمار مؤثر می داند.
دکتر محمدرضا چادرباف، تشخیص زودهنگام بیماری و درمان آن را در پیشگیری
از عوارض آن مانند نازایی و درد مؤثر می داند و معتقد است: بیماری
اندومتریوز اگر در مراحل اولیه درمان شود، شانس بارور شدن به میزان قابل
توجهی افزایش پیدا می کند
توضیح مدیریت سایت -پیراسته فر:قسمت این پست(تغییروتحولات تخمدان ورحم درسیکل قاعدگی) ازنی نی نمااخذشده
***
فازهای قاعدگی
هر ماه، دستگاه تناسلی الگوی مشخصی از تغییرات را نشان می دهد که به
وسیلۀ هورمون ها کنترل می شوند. یک سیکل قاعدگی از روز اول خونریزی هر ماه
تا روز اول خونریزی ماه بعد به طول می انجامد.
فاز قاعدگی در حقیقت همان زمان خونریزی ماهانه است.
اولین روز فاز قاعدگی، اولین روزی است که خونریزی آغاز می شود که اولین روز سیکل قاعدگی نیز محسوب می شود.
خون قاعدگی از دیوارۀ داخلی رحم(اندومتر) خارج می شود سپس از دهانۀ رحم خارج شده و با عبور از واژن از خارج می شودو
فاز فولیکولار
در ابتدا افزایش اندک در مقدار استروژن، مانع از ترشح بیش تر LH و FSH
میشود. اما هرچه فولیکول به بلوغ نزدیک تر میشود، مقدار ترشح استروژن نیز
بیش تر میشود.
در این فاز هورمون استروژن باعث رشد لایۀ داخلی رحم می شود. این لایۀ
رحم که اندومتریوم نامیده می شود، در صورت بارداری، تخمک بارور شده را در
خود نگه می دارد. از طرفی بالا رفتن هورمون دیگری به نام FSH، باعث رشد
فولیکول های تخمدان می شود. داخل هر فولیکول یک تخمک وجود دارد. در انتهای
دورۀ فولیکولار تنها یک فولیکول فعال باقی می ماند. در عین حال با بالا
رفتن استروژن لایۀ آندومتر ضخیم می شود. میزان استروژن در روزهای قبل از
تخمک گذاری به بالاترین میزان خود می رسد. بالا رفتن استروژن باعث ترشح
هورمون دیگری به نام LH می شود که خود باعث پاره شدن فولیکول و آزاد شدن
تخمک می شود.
فاز تخمک گذاری
تخمک گذاری(ovulation)به اصطلاح زمانی است که یک
تخمک بالغ از فولیکول موجود در تخمدان آزاد شده و وارد نزدیک ترین لولۀ
فالوپ می شود. گاهی اوقات در طی یک ماه دو تخمک هم زمان بالغ می شوند. بالا
رفتن ناگهانی LH باعث تخمک گذاری می شود. تخمک پس از این به سمت رحم حرکت
می کند، تخمک گذاری ۱۱ تا ۱۶ روز قبل از شروع خونریزی صورت می گیرد. در طی
مدت ۳ تا ۴ روزه ای که تخمک داخل لولۀ فالوپ حرکت می کند، ضخیم شدن لایۀ
اندومتر ادامه داردکه اگردرطول ۲۴ساعت پس از رابطه جنسی” لقاح” صورت
بگیردقطراندومتری به بالای۱۷میلیمترمی رسد وگرنه اندومتری تخریب می
شودوتخمک ازبین می رود.
فاز لوتئال
بعد از انجام عمل تخمک گذاری، فولیکول جسم زرد تبدیل می شود که خود ترشح
کنندۀ هورمون است. سلول های جسم زرد استروژن و مقادیر بالایی پروژسترون
ترشح می کنند تا تحریک هورمونی برای ضخیم شدن لایۀ اندومتر به حداکثر خود
برسد.
اگر بارداری صورت نگیرد، جسم زرد حدود ۲ هفته پس از تخمک گذاری تخریب می
شود. به این ترتیب میزان پروژسترون پایین آمده و محرک لازم جهت پایدار
ماندن اندومتر ازبین می رود. در نتیجه تخریب اندومتر شروع شده و سیکل جدید
قاعدگی آغاز می شود،
پنج(۵) روز بعد از انجام عمل لقاح، تخمک بارور شده وارد رحم شده و در
اندومتر لانه گزینی می کند. پس از لانه گزینی، سلول هایی که بعدا تبدیل به
جفت می شوند شروع به ترشح هورمون بارداری(HCG) می نمایند. ترشح این هورمون
با تحریک جسم زرد و ادامۀ ترشح هورمون پروژسترون، در حقیقت سیکل ماهانۀ
شمارا بر هم می زند. به این ترتیب اندومتر بجای تخریب ،تقویت می شود و
مراحل دیگر”بارداری” ادامه می یابد.
اطلاعات تکمیلی
موکوس مایع داخل واژن را برای زنده ماندن اسپرم ها قلیایی می کند و غذای کافی نیز برای اسپرم ها فراهم می اورد.
ازخصوصیات دیگر این موکوس این است که کانال مایعی ایجاد می کند تا اسپرم ها از طریق ان شناکنان خود را به تخمک برسانند.
این موکوس همچنین نقش یک فیلتر را دارد که اسپرم های سالم اجازه ورود دارند واز ورود اسپرم های غیره طبیعی جلوگیری می کند
FSH اغلب همراه با آزمایش های دیگر (LH، تستوسترون، استرادیول و پروژسترون)
در اقدامات لازم برای ناباروری در مرد و زن، هر دو مورد استفاده قرار می
گیرد. سطوح FSH همچنین در بررسی بی نظمی های قاعدگی و برای کمک به تشخیص
اختلالات هیپوفیز یا بیماری های مربوط به تخمدان ها یا بیضه مفید هستند.
سطح FSH برای کمک به تعیین علت تعداد کم اسپرم در مردان استفاده می شود.
آزمایش LH با نام کامل(Luteinizing hormone)
ادرار۲۴ ساعته ممکن است درخواست شود اگر پزشک بخواهد سطح LH تولید شده در طی یک دوره ۲۴ ساعته را اندازه گیری نماید.
LH به طور متناوب در طول روز آزاد می شود، بنابراین نمونه تصادفی ممکن است مقدار واقعی را نشان ندهد. ادرار ۲۴ ساعته می تواند این تغییرات را رفع کند.
FSH در زنان رشد و بلوغ تخمک ها در تخمدان در فاز فولیکولی سیکل قاعدگی
را تحریک می کند. FSH در مردان بیضه ها را برای تولید اسپرم بالغ تحریک می
کند و همچنین تولید پروتئین های متصل به آندروژن را پیش می برد. سطوح FSH
در مردان پس از بلوغ نسبتا ثابت است.
در نوزادان و کودکان، سطح FSH در مدت کوتاهی پس از تولد افزایش می یابد،
سپس تا سطوح بسیار پایین افت می کند (تا ۶ ماه در پسران و ۱-۲ سال در
دختران). در حدود ۶-۸ سال، سطوح FSH دوباره قبل از شروع بلوغ و توسعه ویژگی
های ثانویه جنسی افزایش می یابد.
فولیکولها
تا زمان آزاد سازی حدود یک تا دو میلی متر روزانه رشد می کنند. یک خانم
ممکن است در یک سیکل بیش از یک تخمک آزاد کند و وقتی به اندازه آنها به حد
طبیعی رسید در صورتیکه hCG استفاده نکرده باشند تا ۲۴ ساعت بعدتخمکها در بدنش آزاد خواهند شد.
۳۶ ساعت بعدازتزریق hCG تخمکها آزادمی شود.
یک فولیکول باید ۱۸تا۲۴میلیمتربشودتا تخمک آزادکند
اندازه یک فولیکول مناسب برای بارداری، بین ۱۷ تا ۲۱ میلیمتر است.فولیکول در حدود اندازه ۲۵ میلیمتر،
امادربعضی ازمنابع فولیکول نرمال و بالغ که آماده لقاح و تخمک گذاری باشد رابین ۱۸ تا ۳۰ میلی متر قطر دانسته اند
فولیکول “گراف” چیست؟
فولیکول (follicle) توده هایی کروی شکل در تخمدان زنان هستند
دختران نابالغ بیش ازیکصد هزار تخمک نارس دارندکه درزمان بلوغ در هر
قاعدگی، این فولیکولها برای غالب شدن، با هم رقابت می کنند، تحت تاثیر
چندین هورمون، رشد همه این فولیکولها بجز یکی از آنها متوقف می شود که آن
فولیکول را”گراف”می گویند،فقط همین فولیکول شروع به رشد و بالغ شدن می کند
فولیکول بالغ که آماده لقاح و تخمک گذاری است تا ۳۰ میلی متر قطر دارد
زمانی که فولیکولها بالغ می شوند مقدار زیادی استرادیول،نوعی استروژن،
ترشح می کنند. استروژن ها شروع به تشکیل یک لایه جدید در اندومتر رحم می
کنند. استروژن نیز باعث تحریک کریپتها در سرویکس رحم میشوند تا موکوس بارور سرویکس را تولید کنند.
درخواست سونوگرافی واژینال برای اطلاع از بارداری داخل رحم می باشد که
معمولا در هفته پنجم تشکیل می شود این جاست که پزشک در نود درصد مواقع می
گوید: ساک بارداری تشکیل شده درعین حال جنین نیست.
جنین در هفته هفتم داخل ساک تشکیل می شود و قلب او نیز در
همان زمان دیده می شود اما صدای آن شنیده نخواهد شد .اماممکن است دربعضی
ازخانمها تا هفته یازدهم برای تشکیل جنین و قلب او طول می کشد
بهترین زمان سونوگرافی واطلاع ازبارداری “ساک حاملگی”معمولا بین هفته هفتم تا دهم بارداری انجام میشود. هفته دوازدهم آشکارتراست
کلومیفن معمولاً به شکل قرص برای یک دوره پنج روزه در ماه تجویز میشود.
این دارو به شما کمک میکند تا به میزان بیشتری از هورمونی را تولید کنید
که موجب تخمکگذاری میشود (هورمون محرک فولیکول (FSHH))، این امر باعث
میشود تا تخمدانها یک یا تعدادی بیشتر از تخمکهای بالغ را تولید کنند.
پس از به اتمام رسیدن یک دوره از مصرف کلومیفن، هیپوتالاموس (بخشی از مغز
شما که توابع پایه مانند دما را تنظیم میکند) هورمون جسم زرد (LH) را
ترشحح میکند، و به این وسیله به تخمدانها دستور میدهد که تخمک بالغ را
به لولههای فالوپ آزاد کنند. اگر تخمک آزاد شده در راه خود در رحم به یک
اسپرم سالم برخورد کند، شما شانس این را خواهید داشت که باردار شوید.
مکانیسم قرصهای ضدبارداری از طریق توقف تخمک گذاری(Ovulation) است اما
بخش پروژسترونی قرص نیز باعث کاهش ضخامت لایه داخلی آندومتر میشود. این
حالت باعث میشود اگر هم تخمکگذاری انجام شد جنین به راحتی داخل رحم
ننشیند. علاوه براین، کاهش ضخامت لایه داخلی رحم باعث مرتب شدن عادت ماهانه
و کاهش خونریزی ماهانه میشود.
هورمونهای کنترلکننده تخمکگذاری (FSH و LH) توسط هیپوفیز ترشح میشوند
قرص های ضدبارداری از طریق افزایش ضخامت مخاط ناحیه دهانه رحم(بافزایش
موکوس وسرویکس) از رسیدن اسپرم به تخمک جلوگیری می کنند. ضمن اینکه با
محافظت از لایه داخلی رحم از استقرار تخمک بارور شده در آنن جلوگیری می
کنند.
مصرف کلومیفن وطول مدت درمان
اگر دوره شما منظم است، به مدت سه تا پنج روز در چرخه قاعدگی ماهانه خود شروع به مصرف کلومیفن خواهید کرد.
اگر دوره شما نامنظم یا غایب است، پزشکتان ابتدا اطمینان حاصل میکند که
باردار نیستید و سپس با تجویز یک دارو به نام پروورا (مدروکسی پروژسترون
استات)) قاعدگی را القاء میکند، سپس میتوانید شروع به مصرف کلومیفن کنید.
شما به احتمال زیاد پنج تا ۱۲ روز بعد از مصرف آخرین قرص تخمکگذاری خواهید
کرد. پزشک شما را به طور مرتب بررسی میکند تا ببیند که آیا تخمدانها
برایی آزادسازی تخمک آماده است یا خیر. بسیاری از زنان حداکثر سه تا شش
چرخه درمانی را میگذرانند (ممکن است ۱ تا ۲ ماه از دارودرمانی بگذرد تا
تخمکگذاریتان منظم شود). شانس بارداری با طولانی شدن دورههای مصرف بهبود
نمییابد، به خصوص اگر ۳ دوره دارو درمانی را با کلومیفن گذرانده و هنوز
موفق نشدهاید. در این صورت پزشک ممکن است دوز مصرف دارو را افزایش داده یا
درمان دیگری را پیشنهاد کند.



















 سهشنبه 11 خرداد 1400 ساعت 17:51
سهشنبه 11 خرداد 1400 ساعت 17:51